为何流产发生在我身上?自然淘汰虽常见,但医师提醒:连续流产两次
从验孕棒验出两条线,到宝宝顺利生出来,有时并不是一件容易的事!因为在自然淘汰的机制下,在妊娠12周前约有15%~20%的自然流产率,比例不算低。双和医院妇产部兼任主治医师暨惠生保安诊所主治医师宋碧琳表示,「流产」是指妊娠20周以前,非人为因素导致胎儿脱离母体,此时的胎儿无法存活;20周以后,胎儿若提早出生,则称为「早产」。
(约有80%以上的自然流产发生于妊娠12周前。)
流产依发生状况分类
约有80%以上的自然流产发生于妊娠12周前,宋碧琳医师指出,流产可依照发生的状况分为以下类型:
先兆性流产
12周以前,胎儿的心跳还在,发现阴道有出血的症状,称为「先兆性流产」。虽然胎儿状况不稳定,但还在怀孕状态中,可立即就医而安胎,但是否安得住就不一定了。
过期性流产
12周以前,胎儿停止发育。若在12周之后,则称为「胎死腹中」。一开始,孕妇通常跟怀孕的状况一样,乳房发胀、无月经、害喜等。当胎儿死亡后,乳房胀痛感会消退、怀孕症状减轻,但不一定会出血,需要经过检查发现。胚胎排出过程就跟其他流产方式一样。
不可避免性流产
阴道出血,且出现子宫颈扩张,持续宫缩,甚至羊膜破水,即为「不可避免性流产」,这时保住胎儿的可能性极低。
不完全性流产
流产后发现部分胚胎或胎盘仍残留在子宫内,此为「不完全性流产」。因已有部分胎盘或胚胎已排出子宫,此常引起大量出血,应该由医师详细诊断,并且施行吸刮术,将残留在子宫内的剩余妊娠物完全排出,确保子宫得到修复与治疗。
完全性流产
胎盘、羊膜及胚胎都已完全排出子宫,称为「完全性流产」,不需要特殊处理。
习惯性流产
如果连续流产三次以上,称为「习惯性流产」。
流产前不一定有征兆
流产未必都会有征兆,宋碧琳医师表示,「有人没有任何症状,有人则有腹痛、阴道出血的症状,有人则是原本有乳房胀痛、恶心的怀孕症状消失不见」。由于在妊娠12周前是否会流产难以预测,她提醒,「若是曾有流产经验者,从确认怀孕后到12周,最好每两周回诊一次,特别针对上次流产时间与流产原因,加以预防」。
医师指出,「透过超音波确认胚胎的发育状况,若胎盘位置过低,靠近子宫颈口;胚胎有血肿、血块;胚胎心跳小于120下;生长尺寸小于预定1周以上的话,未来的1周可能有流产迹象,可透过补充黄体素与雌激素,或是阿斯匹灵等,试著让胚胎稳定著床」。
她补充,若孕妈咪主诉有出血、腹痛的症状,或是前胎有流产经验,担心这胎状况,医师会以超音波检查确认,每个医疗院所对于此时超音波检查认定不一,有可能为自费或是健保,需依照医疗条件评估。
在怀孕初期出现出血、腹痛的状况,不少孕妈咪都会担心,是不是就注定会流产,她说,「只要检查时,确认胎儿仍有心跳,都有挽回流产结局的可能」。针对先兆性流产,最常见的处置方式是补充黄体素或一些特殊药物,并请孕妈咪多休息与避免食用可能造成流产的食物,如木瓜、薏仁、姜母鸭等民俗认为可能增加流产风险的食物。
造成初期流产的6个可能原因
究竟是哪些可能原因造成在怀孕初期流产呢?宋碧琳医师表示,可归纳出以下原因:
1.劳累过度或不明原因
尤其是初次怀孕,很容易因劳累而流产。也可能在检查后找不出确切原因。
2.内分泌问题
不论是甲状腺功能亢进或低下都容易造成流产。泌乳激素过高、雄性素过高或控制不佳的糖尿病,也是造成流产常见的内分泌问题,而最常见原因则是黄体素不足。
3.染色体异常
因染色体异常造成的早期流产,约占50%。但大多数的染色体异常并非遗传,而是随机在父母的精子或卵子形成过程中出现。值得注意的是,随著父母年龄愈高,染色体异常的机率也愈高,又以高龄孕妇的影响最大。
4.免疫机能与凝血功能异常
这是造成习惯性流产的常见原因,可分为异体免疫因素和自体免疫因素。若母体的免疫系统视胚胎为外来物而加以攻击,属于异体免疫因素;而自体免疫系统异常则是母体血液循环中会产生较高的自体免疫抗体(抗磷脂抗体),抗体会增加血液的凝血活性及血小板的凝聚,进而产生血栓,让育龄妇女出现反复流产、高血压或胎儿发育迟缓,或是凝血指数有异常,例如蛋白质S 在怀孕时若低下,可能也会造成血栓,造成流产或是胎儿发育迟缓。
5.子宫异常
包括先天性的异常,如:双角子宫、弓状子宫、子宫中隔,或是后天性的异常,如:子宫肌瘤、子宫内膜息肉、子宫内膜沾黏、子宫腺肌症等,都可能导致流产。
6.感染疾病
因发炎造成流产的病原体很多,例如:多种病毒、细菌、霉菌、寄生虫和原虫类等病菌都可能引起流产。最常听到的TORCH,若发生流产,需要检测。
先天性感染筛检 TORCH
TORCH是指造成先天性感染的病原体简称,包括:
- Toxoplasmosis :弓浆虫
- Others 其他:如水痘、梅毒、人类免疫缺陷病毒(HIV)
- Rubella Virus :德国麻疹
- Cytomegalovirus: 巨细胞病毒
- Herpes Simplex Virusv:疱疹病毒感染
医师提醒,若有发烧感冒症状后合并流产现象,需要检验。
流产方式
流产后,胚胎要如何离开母体?分为自然与人工方式:
自然流产
确定胚胎萎缩后,可等著胚胎自行排出,就像生理期一般的出血。但宋碧琳医师表示,「如果两周还不见胚胎排出,就使用药物塞进阴道,软化子宫颈,让子宫收缩将萎缩的胚胎排出」。
人工流产
可分为药物与手术。手术方式需要在麻醉下进行,视周数大小使用适合的手术方式,一般来说,真空吸引术适用于怀孕10周内,以吸引方式取出胚胎;子宫刮清术常用于怀孕10至12周,以真空配合刮除方式取出子宫内胎儿及内膜组织。「医师有时为避免伤害子宫,保护内膜,可能会进行1至2次手术,将妊娠组织完全取出乾净」。
至于药物,在妊娠7周内(从最后一次月经第一天起算),且确认为子宫内怀孕,可采用RU-486进行非预期怀孕的流产。第一剂主要是中止胚胎形成,搭配第二剂的前列腺素,协助子宫收缩将胚囊排出,在第一剂36至48小时后服用。
医师补充,「服用第一剂RU-486后需观察1小时,由医师监测有无过敏或药物不良反应,决定是否需要改为人工流产手术。服用第二剂前列腺素后需观察半小时,若无不舒服则回家等待出血」。
约4至7天后回诊检视是否流产,并做超音波检查证实完全排清,若仍有组织,搭配中药生化汤3至7天与协助子宫收缩的药物排除。用完RU-486于2至4周后,再回诊确认验孕是否已经完全无受孕现象(如验尿验血β-HCG测定、超音波扫描等)与确认出血状况;若仍是有组织残留,必要时需进行手术。
习惯性流产找出可能原因
医师表示,找出流产的原因,才能避免下一次的流产,虽然「习惯性流产」是指连续流产三次以上,但她建议,「连续流产两次时,夫妻双方就要接受染色体检查;若是接受不孕疗程失败,也建议先进一步检查以找出原因,再持续进行」。
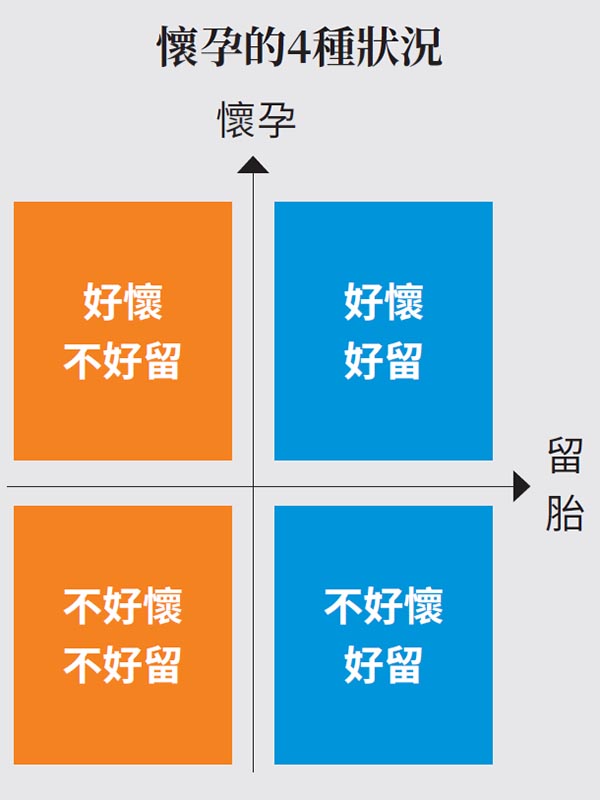
她将是否好怀孕与是否留得住分成4种状况(如下图),「橘色的两种状况:好怀不好留和不好怀不好留的,多是重复性流产的状况,务必接受检查」。主要检查方式是抽血,需要会诊的专科包括:产科、过敏免疫风湿专科与血液肿瘤科等。
流产后要休养.来过两次月经再准备怀孕
小产之后也要休养,根据劳基法规定,「妊娠二个月以上未满三个月流产者,应使其停止工作,给予产假一星期;妊娠未满二个月流产者,应使其停止工作,给予产假五日」。
医师提醒,不只利用法定假期好好休息外,事实上,小产后1个月都应是休养期,包括:不吃冰品,不从事性行为,直到第一次月经来潮。「在这段时间安排抽血检查,找出原因,为下一次怀孕做好准备」。
什么时候适合再准备怀孕,她表示,「身体状况好,来过两次月经,且出血量是稳定的,就适合再次准备怀孕」,也就是说,小产后第一个月是休养期,第二个月可视为备孕期。
为了让孕育的胚胎更健康,宋碧琳医师建议,「女性补充叶酸、养卵营养品和维生素D,男性则补充锌与叶酸,同时,夫妻双方的作息应调整至最佳状态。此外,女性若有感染巨细胞病毒或弓浆虫病毒,应先确定完成治疗才可怀孕。若有需要,女性可找合格中医师调理身体」。
- 发表评论
-
- 最新评论 进入详细评论页>>